HPV de foarte multe ori practic nu se manifestă în niciun fel. Principalele simptome ale papilomavirusului uman sunt, desigur, verucile, care pot apărea în cele mai neașteptate locuri: pe organele genitale, palme, brațe, gât și alte părți ale corpului. Citiți mai multe despre manifestările ascunse ale acestui virus și despre metodele de tratament ale acestuia în articolul următor.
Ce este papilomavirusul uman
Virusul papiloma uman (HPV) este numele comun pentru mai mult de 70 de virusuri diferite care pot provoca boli în diferite organe umane: unii dintre virusurile HPV provoacă boli ale pielii, alții provoacă veruci genitale (negi genitali) și alte boli ale organelor genitale. Fiecare dintre virusurile grupului HPV are propriul său număr de secvență și diferă de alți viruși prin compoziția sa unică a ADN-ului.
În prezent, a fost dovedit rolul anumitor tipuri de papilomavirusuri umane în dezvoltarea tumorilor maligne ale diferitelor organe: de exemplu, cancerul de col uterin, cancerul de penis, cancerul de gât etc. Diferite tipuri de papilomavirusuri umane sunt împărțite în grupuri, în funcție de capacitatea lor de a provoca neoplasme maligne. Deci, se obișnuiește să se facă distincția între virusurile cu oncogenitate mare, medie și scăzută (oncogenitatea este capacitatea unui virus de a provoca cancer). Virusurile cu oncogenitate ridicată includ HPV 16 și 18, tk. se întâlnesc mai frecvent în cancerul de col uterin.
Cum intră HPV în organism
Cea mai comună modalitate de transmitere a virusului papiloma uman (HPV) este contactul sexual, astfel încât această infecție este clasificată ca un grup de boli cu transmitere sexuală (BTS). În plus, infecția cu papilomavirus uman (HPV) este posibilă prin contactul pielii sau mucoaselor deteriorate cu secrețiile unei persoane bolnave (de exemplu, lenjerie de corp, prosoape, etc. ) Este posibilă transmiterea papilomavirusului uman de la mamă la copil în timpul nașterii. .
Revizuire
Virusul papiloma uman (HPV) este cea mai frecventă infecție virală a tractului genital. Majoritatea femeilor și bărbaților activi sexual se infectează la un moment dat în viața lor, iar unii pot fi reinfectați.
Perioada de vârf pentru dobândirea infecției atât pentru femei, cât și pentru bărbați, începe imediat după ce aceștia devin activi sexual. HPV se transmite pe cale sexuală, dar sexul cu penetrare nu este necesar pentru a transmite virusul. Contactul piele-genital este o cale de transmitere bine stabilită.
Multe tipuri de HPV nu cauzează probleme. De obicei, infecțiile cu HPV dispar de la sine, fără nicio intervenție, în câteva luni de la dobândirea lor și aproximativ 90% dispar în decurs de 2 ani. O mică parte din infecțiile cu anumite tipuri de HPV pot persista și se pot transforma în cancer.
Cancerul de col uterin este de departe cea mai frecventă boală asociată cu HPV. Aproape toate cazurile de cancer de col uterin se pot datora infectiilor cu HPV.
În ciuda datelor limitate despre cancerele anogenitale, altele decât cancerul de col uterin, un număr tot mai mare de dovezi leagă HPV de cancerele de anus, vulva, vagin și penis. În timp ce aceste tipuri de cancer sunt mai puțin frecvente decât cancerul de col uterin, asocierea lor cu HPV le face potențial prevenibile folosind aceleași strategii de prevenire primară ca și pentru cancerul de col uterin.
Tipurile de HPV care nu provoacă cancer (în special tipurile 6 și 11) pot provoca veruci genitale și papilomatoză respiratorie (o boală în care tumorile cresc în căile respiratorii care duc de la nas și gură la plămâni). Și deși aceste afecțiuni duc foarte rar la moarte, ele pot duce adesea la boli. Negii genitali sunt răspândiți și foarte infecțioși.
Cum se transmite și se manifestă HPV
În știința medicală modernă, au fost identificate peste 150 de tipuri de virus. În funcție de tipul său, afectează activitatea tuturor organelor și sistemelor corpului uman. De exemplu, persoanele infectate observă diferite neoplasme pe piele și mucoase sub formă de veruci genitale și excrescențe asemănătoare negilor.
Principala cale de transmitere este contactul fizic cu purtătorul, inclusiv actul sexual fără prezervativ. Dar este, de asemenea, destul de comun să te infectezi prin mijloace casnice. De obicei, după ce intră în organism, infecția nu se manifestă în niciun fel, așa că oamenii nici măcar nu știu că sunt purtători.
Cum se manifestă infecția cu papilomavirus?
Cele mai frecvente manifestări ale infecției cu papilomavirus uman sunt:
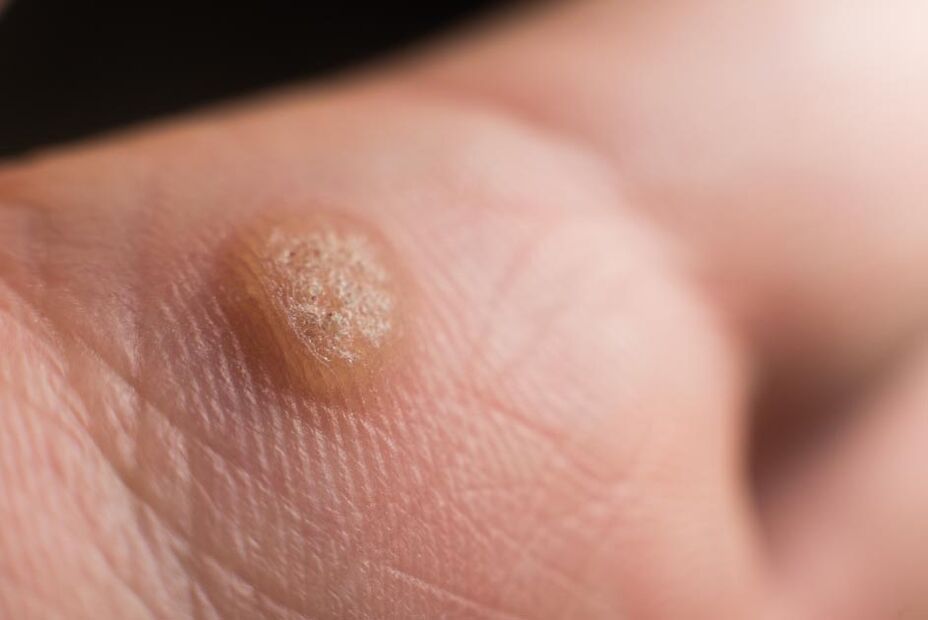
- Negi ascuțiți. Dezvoltarea verucilor genitale și a papiloamelor este cauzată mai des de HPV cu risc oncogen scăzut. Condiloamele sunt unice și focale, apar de obicei în locuri care sunt rănite în timpul actului sexual. Dimensiunea elementelor este de la 1 milimetru la câțiva centimetri, ele seamănă cu o formă de „cocoș" sau „conopidă" și sunt situate pe o bază îngustă (picior). Cel mai adesea, femeile găsesc negi la atingere în timpul spălării, ceea ce este resimțit ca o neuniformitate. Cu un număr mare sau dimensiunea verucilor genitale, acestea pot fi rănite și sângera, pot interfera cu viața sexuală normală și cu nașterea și pot provoca disconfort psihologic. Mâncărimea însoțește rareori manifestările infecției cu papilomavirus uman.
- Papiloame (negi). Spre deosebire de papiloamele de natură tumorală, papiloamele virale apar, dispar și reapar, deoarece severitatea lor depinde de starea de apărare a organismului în acest moment. Papiloamele virale nu diferă ca culoare față de pielea normală și pot crește oriunde.
- Condilom plat al colului uterin. Condilomul plat este o manifestare a unei infecții virale cronice, de lungă durată, care a provocat modificări în celulele epiteliului colului uterin. Poate fi combinat cu veruci genitale de pe organele genitale externe. Modificările la nivelul colului uterin, caracteristice HPV, alertează întotdeauna medicul, deoarece femeile care au acest virus de mult timp au de 65 de ori mai multe șanse de a face cancer de col uterin decât cele care nu îl au. Cu toate acestea, prezența unui virus cu risc ridicat în organism nu înseamnă că o femeie va face cu siguranță cancer. Este necesar să existe factori suplimentari pentru ca celulele să poată degenera în maligne. Faptul de a detecta tipuri de virus cu risc ridicat oferă pacientului un avans semnificativ în lupta împotriva bolii; aici formula „preavertizat este antearmet" este cea mai potrivită. Astfel, vârsta medie a femeilor cu primele semne de transformare malignă a colului uterin este de 30 de ani, iar vârsta medie a pacienților cu cancer de col uterin este de 50 de ani.
Semne de HPV la femei
La femei, infecția cu papilomavirus uman poate provoca apariția verucilor genitale - veruci genitale, care în multe cazuri se găsesc doar în timpul unui examen ginecologic.
Ele cresc la aproximativ trei luni după infectare. Cel mai adesea se formează pe labiile mici, în vagin, pe colul uterin, canalul cervical, pe pielea din jurul anusului.
În exterior, sunt formațiuni mici care sunt situate pe un „picior" larg și au margini neuniforme. În același timp, acele tipuri de HPV care provoacă veruci genitale nu sunt cele care provoacă cancer.
Simptomele bolii la femei includ, de asemenea, neoplazia intraepitelială cervicală - o afecțiune precanceroasă a mucoasei uterine, care provoacă o încălcare a maturizării celulelor. În acest moment, medicii cunosc trei stadii ale acestei boli, dintre care două nu sunt deosebit de periculoase, iar al treilea este primul stadiu al cancerului de col uterin. Simptome similare sunt cauzate de virușii de tipurile 16 și 18. De asemenea, cancerul este provocat de 31, 33, 35 și 39 de tipuri.
Simptomele HPV atât la femei, cât și la bărbați pot include prezența unor excrescențe mici nu numai pe organele genitale, ci și în alte locuri - sub glandele mamare, în axilă, pe gât și pe pleoape.
Pentru bărbați, boala este mai puțin periculoasă decât pentru femei. Și dacă unele tipuri de virus cancerigen care provoacă dezvoltarea excrescentelor pe piele la un bărbat provoacă rareori tumori la sexul puternic, atunci o femeie, care le-a contractat de la un bărbat, riscă să dezvolte cancer de col uterin.
Cursul sarcinii
În timpul sarcinii, verucile vizibile reapar adesea, tind să crească semnificativ, să devină libere, formațiunile mari pot provoca dificultăți în timpul nașterii. Există dovezi că infecția primară cu HPV în timpul sarcinii poate duce la o amenințare de întrerupere, dar dacă o astfel de infecție provoacă malformații la făt este un lucru discutabil.
Frecvența transmiterii HPV de la mamă la făt, conform diferiților cercetători, variază destul de semnificativ - de la 4 la 80%. Cum se transmite virusul încă nu se știe cu exactitate. Cel mai probabil este ca prin canalul cervical și membranele fetale într-un mod ascendent sau prin contact atunci când copilul trece prin canalul de naștere al mamei.
Recent, dezvoltarea papilomatozei laringelui, traheei și bronhiilor și a verucilor anogenitale la sugari a fost asociată cu infecția cu HPV în timpul nașterii. Boala este destul de rară, în plus, sunt descrise cazuri de această boală la copiii născuți prin cezariană, astfel încât prezența HPV și manifestările sale la o femeie însărcinată nu este o indicație pentru operație cezariană.
O indicație pentru intervenție chirurgicală nu poate fi decât prezența unui condilom gigant, care îngreunează nașterea prin canalul natural de naștere. Dar astfel de condiloame apar numai la femeile cu imunodeficiență severă, cum ar fi SIDA.
După naștere, HPV detectat în timpul sarcinii nu este de cele mai multe ori detectat, iar manifestările clinice sub formă de creșteri masive scad semnificativ sau dispar. Trebuie remarcat faptul că HPV detectat pentru prima dată în timpul sarcinii, de regulă, nu este detectat după naștere.
Factori de risc pentru cancerul de col uterin
- primul contact sexual la o vârstă fragedă;
- parteneri sexuali multipli;
- consumul de tutun;
- imunosupresie (de exemplu, persoanele infectate cu HIV prezintă un risc crescut de infecție cu HPV și sunt infectate cu o gamă mai largă de tipuri de HPV).
Diagnosticare
Principala metodă de diagnosticare a PVI este un examen clinic de rutină. Pentru a confirma acest diagnostic, se utilizează colposcopia (examinarea membranei mucoase a colului uterin și a vaginului cu ajutorul unui dispozitiv special de mărire) și examen citologic (pentru aceasta, se ia o răzuire de pe canalul cervical și de pe suprafața colului uterin).
Examenul citologic nu dezvăluie virusul în sine, ci modificări ale celulelor epiteliului colului uterin care sunt caracteristice acestei infecții. Un examen histologic ajută la clarificarea diagnosticului citologic: în acest caz, nu se ia o răzuire a celulelor de suprafață, ca în cazul citologiei, ci o bucată de țesut și nu se studiază doar structura celulelor, ci și aranjarea corectă a straturile lor. În timpul sarcinii, de obicei nu se efectuează o biopsie.
Pentru a determina tipurile de virus și riscul oncogen al acestora, se utilizează reacția în lanț a polimerazei (PCR), care determină fragmentele de ADN ale agentului patogen. Vă permite să determinați cu exactitate prezența virusului HPV în colul uterin. Acest lucru este important pentru prognoza dezvoltării bolilor colului uterin.
Tratamentul HPV
Deoarece în prezent este imposibil să se obțină o vindecare completă pentru infecția cu papilomavirus uman (împreună cu aceasta, se observă adesea recuperarea spontană, spontană), manifestările HPV sunt tratate și nu prezența virusului în organism. În același timp, eficacitatea diferitelor metode de tratament este de 50-70%, iar într-un sfert din cazuri boala reapare deja la câteva luni după terminarea tratamentului.
Având în vedere posibilitatea de auto-rezolvare a verucilor genitale, uneori este recomandabil să nu se efectueze niciun tratament. Problema oportunității tratamentului pentru fiecare pacientă gravidă este decisă individual.
În acest caz, este necesar să se evite factorii care reduc imunitatea (hipotermie, stres emoțional sever, surmenaj cronic, beriberi). Există studii care arată efectul preventiv al retinoizilor (beta-caroten și vitamina A), vitaminei C și micronutrienților, cum ar fi acidul folic, asupra infecțiilor cu HPV.
Cele mai frecvent utilizate tratamente pentru verucile genitale sunt:
Metode distructive
Metodele distructive sunt un tratament local care vizează îndepărtarea verucilor genitale. Există metode distructive fizice (criodistrucție, terapie cu laser, diatermocoagulare, excizie electrochirurgicală) și chimice (acid tricloroacetic), precum și îndepărtarea chirurgicală a verucilor genitale.
La femeile însărcinate se pot folosi metode distructive fizice și preparate cu acid tricloroacetic. Tratamentul cu metode distructive este de dorit să fie efectuat numai în primele etape ale sarcinii, având o grijă deosebită. În același timp, este necesar să se țină cont de riscul unor posibile reacții adverse în timpul tratamentului (sângerare și infecție secundară din cauza circulației sanguine alterate, complicații toxice) și posibilitatea reapariției verucilor genitale după îndepărtarea acestora.
Medicamente citotoxice
Medicamentele citotoxice sunt STRICT CONTRAINDICATE în timpul sarcinii. Pentru femeile aflate la vârsta fertilă, se recomandă contracepție fiabilă sau abținerea de la activități sexuale pe durata tratamentului.
Metode imunologice
Interferonii sunt cel mai frecvent folosiți pentru tratarea infecției cu HPV. Sunt o familie de proteine care sunt produse de celulele sistemului imunitar ca răspuns la stimularea virală. Preparatele de imunoglobuline sunt utilizate împreună cu aplicarea topică a medicamentelor. Aceste medicamente sunt utilizate în mod activ la sfârșitul sarcinii. Cu toate acestea, în 60% din cazuri, chiar și terapia pe termen lung cu interferon nu duce la îmbunătățirea clinică și nu previne infecția fetală cu HPV.
Medicamente antivirale specifice
medicamente antivirale specifice. Aceste medicamente nu sunt utilizate la femeile însărcinate cu infecție cu papilomavirus, din cauza efectelor insuficient studiate asupra fătului. Apropo, binecunoscutul medicament antiviral nu are niciun efect asupra HPV.
rezumat
- Mâncărimea poate fi cauzată de PVI, dar pentru a confirma această cauză, trebuie excluse toate celelalte cauze posibile de mâncărime transmise prin contact. Aceasta nu este o BTS, iar infecția poate să nu provină neapărat de la un partener sexual și nu neapărat din viața sexuală. Un prezervativ, virginitate, un partener sexual obișnuit, abstinență - nu înseamnă imposibilitatea de a contracta PVI.
- HPV este larg răspândit, detectarea lui în organism este mai mult un model decât o ciudățenie.
- PVI este diagnosticat „ocular", în funcție de manifestările clinice, și nu prin PCR.
- Dacă se detectează PVI, este necesară o colposcopie, dacă este necesar, o biopsie și tratament. Dacă puteți renunța la OK-ul organelor genitale externe și nu puteți trata, atunci colul uterin trebuie examinat și tratat fără greșeală. PVI este cea mai frecventă cauză a cancerului de col uterin.
- Dacă este detectat HPV, este necesară o examinare a partenerului, deoarece cancerul penisului este aceeași consecință a PVI ca și cancerul de col uterin. Examinarea este, de asemenea, un ochi, nu PCR.
- Manifestările PVI - OK sau condilom plat - și nu prezența virusului în organism sunt supuse tratamentului.
- Primul pas al tratamentului este conservator. Baza terapiei este medicamentele antivirale, inclusiv. - la nivel local. Imunomodulatoarele sunt o componentă auxiliară și opțională a tratamentului.
- Mâncărimea poate fi cauzată de PVI, dar toate celelalte cauze posibile de mâncărime trebuie excluse pentru a confirma această cauză.
- PVI reapare cu scăderea imunității. Acest lucru nu indică ineficacitatea tratamentului anterior. Niciun tratament nu poate elimina complet virusul din organism și nu garantează eliminarea completă a OK.
- PVI se poate transmite în timpul nașterii de la mamă la copil, provocând papilomatoză laringelui. Acest lucru este ușor de tratat. Condilomatoza nu este o indicație pentru operație cezariană.
Virusul papiloma uman (HPV) poate fi în corpul unei femei de ani de zile și să nu se manifeste în niciun fel, punând în pericol în mod constant riscul de a dezvolta boli canceroase și precanceroase ale „amanei" acesteia.


















